- Beneficios saludables de los caldos y las sopas
- Grupos de alimentos y su importancia para la salud: Parte I (Frutas, verduras y hortalizas)
- Minerales
- Nutrientes: Parte 1. Hidratos de carbono
- Nutrientes: Parte 2. Agua
- Salud desde la alimentación diaria
- Técnicas culinarias y tecnología alimentaria: efecto en la nutrición
- (0 – 1 años) Nutrición en la lactancia
- (1 – 10 años) Nutrición en la niñez
- (11 – 18 años) Nutrición en la adolescencia
- (40 – 65 años) Nutrición en la edad adulta
- (Mayor de 65 años) Alimentación en la edad avanzada
- Alimentación en la mujer. Etapa I: Gestación y Lactancia
- Alimentación en la mujer. Etapa II: Menopausia
- Alimentación y deporte
- Microflora intestinal, intolerancias y alergias alimentarias
- Obesidad en la edad adulta. Dietas hipocalóricas
- Obesidad en la edad adulta.
- Obesidad infantil y juvenil
- Salud Cardiovascular
- Salud ósea y osteoporosis
- Salud digestiva
- Introducción
- Composición de la microflora intestinal
- Disfunción de la microflora intestinal
- Efecto simbiótico de prebióticos y microflora intestinal
- Probióticos, prebióticos y simbióticos
- Probióticos
- Prebióticos
- Simbióticos
- Características de los microorganismos probióticos
- Aplicación de los probióticos en patologías digestivas
- Intolerancia a la lactosa
- Diarrea aguda
- Diarrea asociada al uso de antibióticos
- Úlcera gastroduodenal (erradicación de H. pylori)
- Síndrome del intestino irritable
- Cáncer de colon
- Guía de la World Gastroenterology Organization (WGO)
- Seguridad de los probióticos
- ¿Sabías qué?
- Bibliografía
- Sistema Inmunitario

Introducción
En la actualidad se han multiplicado las alteraciones que ocasionan malestar o “disconfort” a nivel gastro-intestinal, como por ejemplo: hinchazón, flatulencia, dolor abdominal, etc.), en ausencia de enfermedades orgánicas o anormalidades bioquímicas, que afectan a la población general. De todos los problemas relacionados con la salud, uno de los más frecuentes es la enfermedad por reflujo gastroesofágico, conocido coloquialmente como acidez de estómago, cuya incidencia se ha triplicado en los últimos 40 años. También se ha descrito un aumento de los problemas relacionados con el tránsito intestinal, como la diarrea y el estreñimiento, que se asocian a un tiempo de tránsito más lento, movimientos intestinales menos frecuentes, reducción del volumen fecal, heces muy duras, y que pueden contribuir a padecer otras enfermedades, como las diverticulares. En Europa, entre un 4-60% de la población presenta mala digestión, malabsorción o intolerancia a la lactosa debido a una reducida actividad de la enzima lactasa. Las personas con síntomas clínicos, tras la ingesta de lactosa muestran a menudo diferentes síntomas, como náuseas, dolor e hinchazón abdominal, diarrea y flatulencia.
Composición de la microflora intestinal
Hasta hace menos de una década, nuestros conocimientos sobre la composición bacteriana de la microbiota intestinal se basaban principalmente en la información obtenida por cultivo de muestras de heces o mediante biopsias intestinales. El análisis bacteriológico convencional de la flora fecal -por aislamiento de bacterias en medios de crecimiento selectivo-, ha demostrado que las bacterias anaerobias estrictas superan en número a las aerobias, de hecho se estima que hay al menos 100 o 1000 especies anaerobias por cada especie aerobia. Según la metodología tradicional, los géneros predominantes son Bacteroides, Bifidobacterium, Eubacterium, Clostridium, Lactobacillus, Fusobacterium y diversos cocos anaerobios. No obstante, los investigadores siempre han sido conscientes de que la información que se obtiene por cultivo es muy incompleta, primero porque las técnicas de cultivo de anaerobios en el laboratorio presentan muchas limitaciones, y en segundo lugar, porque más del 50% de las células bacterianas de muestras fecales observadas al microscópico no se recuperan en medios de cultivo.En la actualidad, los proyectos que estudian la composición de la microflora intestinal humana, se plantean como objetivo la secuenciación masiva de todos los genes distintos a los del organismo humano –metagenoma-. Los avances en las técnicas de secuenciación, junto a la disponibilidad de instrumentación bioinformática que permiten identificar y clasificar funcionalmente las secuencias, están proporcionando información muy novedosa e interesante.
El estudio europeo MetaHIT ha definido por primera vez el catálogo completo, o casi completo, de los genes microbianos que componen el metagenoma humano (Tabla 1). Se han identificado en muestras de heces humanas, más de tres millones de genes microbianos bacterianos, en un porcentaje superior al 95%, o de origen viral o eucariota (protozoos, levaduras) en el porcentaje restante. En este sentido, como promedio se reconocen en cada muestra individual unos 600 mil genes microbianos. La mitad de ellos son genes relativamente comunes a la mayoría de los individuos. El estudio bioinformático del metagenoma ha identificado más de 20.000 funciones biológicas asociadas al catálogo completo de más de 3 millones de genes, y es interesante resaltar que hay unas 6000 funciones comunes a todos los individuos. En resumen, la composición bacteriana del intestino humano y su dinamismo funcional concreto encierran todavía muchos enigmas, pero esperamos que los instrumentos moleculares permitan avances importantes en los próximos años.
 Tabla 1. Metagenoma humano.Fuente: Qin y col., 2010.
Tabla 1. Metagenoma humano.Fuente: Qin y col., 2010.
Disfunción de la microflora intestinal
Diversos procesos patológicos se asocian con cambios en la composición y funcionalidad de la microflora entérica (ver Tabla 2). Por ejemplo, existen diversas enfermedades diarreicas agudas que se deben a la irrupción de microorganismos patógenos (virus, bacterias, protozoos) dentro del ecosistema intestinal, el cual se altera bien por las características entero-invasivas del patógeno o bien por la producción de entero-toxinas. La diarrea asociada a los antibióticos se debe a un desequilibrio en la composición de la microbiota intestinal, con la proliferación de especies nativas con potencial patógeno, como por ejemplo algunas cepas de Clostridium difficile, productoras de toxinas. También se sospecha que las bacterias intestinales intervienen en la patogenia del síndrome del intestino irritable. En pacientes con este síndrome, son frecuentes los síntomas de distensión abdominal y flatulencia, que están relacionados con los procesos de fermentación y putrefacción que tienen lugar en el colon, dando lugar a un aumento del volumen de gas. Del mismo modo, la putrefacción de las proteínas por bacterias de la luz intestinal se asocia con la patogenia de la encefalopatía hepática, en pacientes con insuficiencia hepática aguda o crónica.
 Tabla 2. Enfermedades asociadas a disfunción de la microflora intestinal.
Tabla 2. Enfermedades asociadas a disfunción de la microflora intestinal.
La disfunción de la barrera de la mucosa puede causar una translocación de bacterias viables o muertas en cantidades muy pequeñas, constituyendo un refuerzo - fisiológicamente importante- para el sistema inmune. No obstante, la disfunción de la barrera de la mucosa intestinal puede traducirse en la translocación de una cantidad considerable de microorganismos viables, sobre todo de género aeróbico y fenotipo Gram negativo. Tras cruzar la barrera epitelial, las bacterias pueden alcanzar áreas extraintestinales a través de los conductos linfáticos, y pueden infectar ganglios linfáticos mesentéricos, hígado y bazo. En situaciones graves, las bacterias entéricas pueden diseminarse por todo el organismo provocando sepsis, shock, y fallo multiorgánico. La translocación bacteriana grave es un fenómeno que puede producirse en situaciones de hemorragia aguda, quemaduras, traumatismos, isquemia intestinal, obstrucción intestinal, pancreatitis grave, insuficiencia hepática aguda y cirrosis.
En la actualidad, se investiga la posible implicación de la microflora intestinal en la patogenia de algunos trastornos de dis-regulación inmunitaria, entre ellos las alergias y las enfermedades inflamatorias crónicas del intestino. La interacción con el mundo microbiano en la luz intestinal parece ser un mecanismo primario en la conformación del estado de inmuno-tolerancia activa, proceso mediado por linfocitos T reguladores. De acuerdo con la hipótesis de la higiene, en las sociedades occidentalizadas la incidencia cada vez mayor de procesos atópicos (eczema atópico, asma, rinitis, alergias), enfermedad inflamatoria intestinal y trastornos autoinmunes (esclerosis múltiple, diabetes tipo I), podría explicarse por una disminución de la carga microbiana en los primeros meses y años de vida.
La Enfermedad Inflamatoria Intestinal (EII) en sus tres variantes, enfermedad de Crohn, Colitis ulcerosa y Colitis indeterminada, ofrece una paradoja. A pesar de que existe una robusta base experimental en el empleo de probióticos en ensayos de laboratorio y en diferentes modelos animales, que permitiría esperar una elevada eficacia clínica en el uso de estas bacterias en humanos con Enfermedad inflamatoria intestinal; en ensayos clínicos no se han obtenido resultados beneficiosos concluyentes, como cabría esperar.
 En la enfermedad de Crohn y la Colitis ulcerosa existe una activación anómala del sistema inmunitario de la mucosa frente a elementos de la microflora entérica. Esta respuesta aberrante parece ser el acontecimiento clave que desencadena los mecanismos inflamatorios que dan lugar a la lesión intestinal. Se especula que la falta de tolerancia hacia los elementos de la propia flora se debería a desequilibrios en su composición. La susceptibilidad genética y los defectos del ecosistema microbiano intestinal serían los dos factores condicionantes para desarrollar Enfermedad inflamatoria intestinal. Estudios recientes evidencian que en pacientes con enfermedad de Crohn y Colitis ulcerosa, la población de bacterias intestinales difiere de la encontrada en personas sanas. Algunos estudios demuestran que los pacientes con Enfermedad inflamatoria intestinal tienen menos variedad o diversidad de especies que los individuos control, tanto en muestras fecales como en la comunidad de bacterias asociadas a la mucosa. Es interesante mencionar que la baja diversidad de especies se relaciona con inestabilidad en el ecosistema, que tiene mayor susceptibilidad para cambiar su composición por influencias ambientales. La inestabilidad del ecosistema podría favorecer desequilibrios o alteraciones temporales relacionadas con riesgo de inflamación.
En la enfermedad de Crohn y la Colitis ulcerosa existe una activación anómala del sistema inmunitario de la mucosa frente a elementos de la microflora entérica. Esta respuesta aberrante parece ser el acontecimiento clave que desencadena los mecanismos inflamatorios que dan lugar a la lesión intestinal. Se especula que la falta de tolerancia hacia los elementos de la propia flora se debería a desequilibrios en su composición. La susceptibilidad genética y los defectos del ecosistema microbiano intestinal serían los dos factores condicionantes para desarrollar Enfermedad inflamatoria intestinal. Estudios recientes evidencian que en pacientes con enfermedad de Crohn y Colitis ulcerosa, la población de bacterias intestinales difiere de la encontrada en personas sanas. Algunos estudios demuestran que los pacientes con Enfermedad inflamatoria intestinal tienen menos variedad o diversidad de especies que los individuos control, tanto en muestras fecales como en la comunidad de bacterias asociadas a la mucosa. Es interesante mencionar que la baja diversidad de especies se relaciona con inestabilidad en el ecosistema, que tiene mayor susceptibilidad para cambiar su composición por influencias ambientales. La inestabilidad del ecosistema podría favorecer desequilibrios o alteraciones temporales relacionadas con riesgo de inflamación.
Se ha demostrado en modelos experimentales, que las bacterias intestinales pueden desempeñar un papel en la iniciación del cáncer de colon a través de la formación de productos carcinógenos. Los defectos genéticos moleculares que aparecen en el cáncer colorrectal humano son conocidos, y parecen ser consecuencia de la genotoxicidad de productos generados en la luz del intestino. Los datos epidemiológicos sugieren que factores medioambientales como la dieta desempeñan un papel importante en el desarrollo de cáncer de colon. El consumo de grasa animal y carnes rojas -en particular procesadas-, se asocia a un riesgo más elevado; mientras que el consumo de fruta y verduras, cereales integrales, pescado y calcio, se asocian a una disminución del riesgo. Los factores dietéticos y genéticos interactúan en parte a través de acontecimientos que tienen lugar en la luz del intestino grueso. La influencia de la dieta en el proceso carcinogénico parece estar mediada por cambios en la actividad metabólica de la microflora colónica.
Efecto simbiótico de prebióticos y microflora intestinal
Desde un punto de vista teórico, la promoción de bacterias beneficiosas dentro del hábitat intestinal puede mejorar la relación de simbiosis, y optimizar así los efectos favorables de la microflora en el hospedador. Este objetivo puede cubrirse mediante intervención nutricional con la debida aportación de bacterias vivas, que aportan beneficios concretos en la salud del individuo anfitrión, o bien con alimentos que favorecen el desarrollo y crecimiento de bacterias beneficiosas dentro del ecosistema intestinal.

Los probióticos y prebióticos pueden influir en las funciones de la microflora, y mejorar su rendimiento en favor del organismo hospedador. Por tanto y desde un punto de vista teórico, pueden ser útiles para mejorar las funciones de nutrición y metabolismo, y las funciones tróficas y de defensa anteriormente descritas. En cualquier caso, la eficacia de probióticos y prebióticos para promover aspectos concretos de la salud humana debe demostrarse mediante estudios científicos controlados. En el caso de los probióticos, cada estudio se basa en una o varias cepas concretas y sus resultados no son extrapolables a otras cepas. Es importante destacar, que quizá cada probiótico específico presenta un mecanismo de acción distinto y propio, que lo hace apto para una indicación concreta. Por tanto, se trata más bien de consideraciones teóricas que parecen plausibles y congruentes, pero que en general no se sustentan en pruebas o evidencias directas de su validez in vivo.
En el caso de prebióticos, además es muy importante comprobar que promueven el crecimiento de especies bacterianas, consideradas beneficiosas para el organismo anfitrión.

Probióticos, prebióticos y simbióticos
Las primeras referencias que se pueden encontrar sobre los probióticos, se remontan a principios del siglo pasado y fueron descritas por el científico Metchnikoff (premio Nobel, del Instituto Pasteur, París), que postuló que las bacterias ácido lácticas (BAL) ofrecían beneficios para la salud. Este autor sugirió que la “autointoxicación intestinal” y el envejecimiento resultante del paso del tiempo, podrían suprimirse -o al menos retrasar sus efectos-, mediante la modificación de la microflora intestinal a través de los alimentos. Con este fin, sugirió la utilización de microbios útiles para sustituir a los microbios proteolíticos, como Clostridium, productores de sustancias tóxicas que surgen de la digestión de proteínas, entre las que se encuentran fenoles, indoles y amoníaco, por otros beneficiosos. Además, este científico indicó que una dieta con leche fermentada por una bacteria, a la que denominó “bacilo búlgaro”, podría ejercer este efecto beneficioso.Más adelante, Tissier aisló por primera vez una bifidobacteria de un lactante alimentado con leche materna, a la que denominó Bacillus bifidus communis. Tissier postuló que las bifidobacterias desplazan a las bacterias proteolíticas que provocan la diarrea y recomendó en consecuencia, la administración de bifidobacterias a lactantes que padecían este síntoma. Los trabajos de Metchnikoff y Tissier fueron los primeros en los que se hicieron propuestas científicas con respecto a la utilización probiótica de bacterias, aun cuando la palabra "probiótico" no se acuñó hasta 1965 por Lilly y Stillwell y se definió al probiótico como “aquel factor de origen microbiológico que estimula el crecimiento de otros organismos”.
Así, es de esperar que la manipulación alimentaria de la microflora intestinal, con objeto de aumentar el número relativo de "bacterias beneficiosas", pueda contribuir al bienestar del huésped. Ésta fue también la hipótesis original de Metchnikoff, quien no obstante, advirtió que: "Deberían realizarse investigaciones sistemáticas sobre la relación de los microbios intestinales con la senilidad precoz, y sobre la influencia de los regímenes alimenticios que impiden la putrefacción intestinal, prolongando la vida y manteniendo la fuerza del organismo".
Esta prudente declaración puede ser considerada hoy día, como una invitación a los científicos para que investiguen las bacterias probióticas más a fondo.
Probióticos
En 1998, el International Life Sciences Institute (ILSI), definió los probióticos como “microorganismos vivos, que cuando son ingeridos en cantidades suficientes, tienen efectos beneficiosos sobre la salud, lo que va más allá de los efectos nutricionales convencionales”.En base a la evidencia, se puede afirmar que los probióticos: I) afectan beneficiosamente a una o varias funciones del organismo, II) proporcionan un mejor estado de salud y bienestar y/o reducen el riesgo de enfermedad y, III) pueden ejercer su función beneficiosa tanto en la población general, como en grupos particulares de la misma.
Hay que mencionar que para ser considerada como probiótica, una bacteria tiene que sobrevivir en el medio ácido del estómago y colonizar el intestino delgado y grueso. La OMS en cambio, propone una definición más simple y se refiere a “microorganismos vivos que cuando son administrados en cantidad adecuada confieren un efecto beneficioso sobre la salud del huésped u hospedador”.

Prebióticos
Los prebióticos se definen en general como “ingredientes de los alimentos no digestibles que afectan beneficiosamente al huésped, estimulando selectivamente el crecimiento y/o la actividad de una de las especies de bacterias que están ya establecidas en el colon, o de un número limitado de ellas, y por consiguiente mejoran la salud del huésped/hospedador”. Constituyen un grupo distinto a los probióticos, aunque esencialmente tienen la misma finalidad que los probióticos, es decir, mejorar la salud del huésped mediante la modulación de la flora intestinal, a pesar de utilizar un mecanismo diferente.Los prebióticos se utilizan habitualmente como ingredientes de alimentos, por ejemplo en galletas, cereales, chocolate, cremas de untar y productos lácteos y los más conocidos son:
- Oligofructosa
- Inulina
- Galacto-oligosacáridos
- Lactulosa
- Oligosacáridos de leche materna
El término fibra dietética es un término más amplio, que engloba a diversos carbohidratos y la lignina, que resisten la hidrólisis por las enzimas digestivas humanas, pero que pueden ser fermentados por la microflora colónica y/o excretados parcialmente por las heces. Esta definición incluiría dentro del concepto de fibra a los polisacáridos distintos del almidón (celulosas, hemicelulosas, pectinas, gomas y mucílagos), la inulina, los fructooligosacáridos (FOS), los galactooligosacáridos (GOS), el almidón resistente (almidón y los productos procedentes de la degradación del almidón), que no son digeridos en el intestino delgado de los individuos sanos. Algunos de estos componentes de la fibra cumplen estrictamente los criterios para ser considerados como prebióticos (inulina, FOS, GOS y lactulosa), mientras que otros están siendo evaluados en la actualidad (oligosacáridos derivados de la soja, xilo- oligosacáridos, pirodextrinas e isomalto-oligosacáridos). Sin embargo, otros componentes de la fibra son difíciles de clasificar; por ejemplo la goma guar, un tipo de fibra soluble fermentable, que en parte promueve el crecimiento de bacterias probióticas, pero también actúa como sustrato general (no específico) de las bacterias colónicas "alimento colónico fermentable", por lo que no podría considerarse como "prebiótico" en sentido estricto. De igual forma, algunas fracciones del almidón resistente sí que actuarían específicamente como prebióticos y otras simplemente como "alimento colónico fermentable" para las bacterias sacarolíticas.
Por ejemplo, la fermentación de oligofructosa en el colon da lugar a un gran número de efectos fisiológicos, incluyendo:
- Aumento del número de bifidobacterias en el colon.
- Aumento de la absorción de calcio.
- Aumento del peso fecal.
- Acortamiento de la duración del tránsito gastrointestinal. - Reducción de los niveles de lípidos en plasma.
Se supone que el aumento de bifidobacterias colónicas es beneficioso para la salud humana gracias a la producción de compuestos que inhiben a los patógenos potenciales, reduciendo así los niveles plasmáticos de amoníaco, y produciendo vitaminas y enzimas digestivas.
Simbióticos
El término simbiótico hace referencia a aquellos productos que contienen conjuntamente probióticos y prebióticos (Figura 1). En sentido estricto, debería reservarse a productos en los que el componente prebiótico favorece selectivamente al componente probiótico (por ejemplo, oligofructosa y Bifidobacterias, aunque no oligofructosa con Lactobacillus casei).No obstante, si se entiende el sinergismo en su sentido más amplio, el efecto del prebiótico no tendría que favorecer sólo de manera selectiva al probiótico incluido en el mismo producto alimentario, sino también a otros microorganismos incluidos en la dieta.
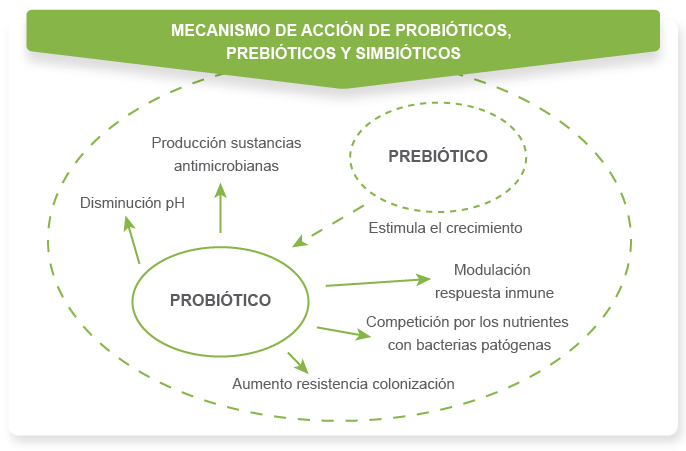 Figura 1. Mecanismos de acción de probióticos, prebióticos y simbióticos.
Figura 1. Mecanismos de acción de probióticos, prebióticos y simbióticos.
Características de los microorganismos probióticos
Generalmente se indica que los probióticos, para ejercer su función beneficiosa, deben provenir de la microflora humana. Dicha afirmación se basa en que la especificidad de acción será superior en este caso. Sin embargo, el hecho de que en los primeros días de vida la microflora no está instaurada de forma definitiva, y no se conoce el origen de la misma, abre nuevas vías de estudio para definir la influencia del probiótico en función del origen.Las especies de Lactobacilos y Bifidobacterias se usan comúnmente como probióticos. Aunque no obstante, la levadura Saccharomyces cerevisiae y algunas especies de E. coli y Bacillus, son también utilizadas. Algunos de estos probióticos como son las BAL entre las que se encuentra la especie Lactobacillus, han sido utilizados para la conservación de alimentos mediante fermentación durante miles de años, pudiendo ejercer una doble función:
- Actuando como agentes fermentadores de alimentos.
- Actuando beneficiosamente sobre la salud.
La fermentación podría resumirse como un proceso en el cual un microorganismo transforma alimentos en otros productos, habitualmente a través de la producción de ácido láctico, etanol y otros productos metabólicos. La fermentación de alimentos brinda perfiles de sabor característicos y reduce el pH, lo que impide la contaminación provocada por posibles microorganismos patógenos.
Los probióticos se eligen y seleccionan cuidadosamente para garantizar su viabilidad, inocuidad, gastroresistencia y su capacidad de adherirse a la mucosa intestinal. Además de estas características, se pueden apreciar las específicas de cada tipo de bacterias como se describe a continuación:
a) Streptococcus thermophilus
Es utilizado en la producción del yogur. Se reproduce en el aparato gastrointestinal humano, produce ácido láctico y es el responsable de la actividad lactásica. Esta actividad enzimática facilita la digestión de la lactosa contenida en la leche y puede reducir los síntomas de mala-absorción asociados a diarreas agudas. Debido a la semejanza que presenta con Streptococcus salivarius, el cual es capaz de actuar en contra de la colonización del estómago por parte del Helicobacter pylori, se considera que puede ser utilizado como agente protector frente a este patógeno.
b) Lactobacillus bulgaricus
Se utiliza también en la elaboración del yogur. Produce ácido láctico en el intestino. Parece tener un efecto en la translocación -paso de microorganismos a través de la barrera intestinal intacta- de E. Coli. Es activo a pH ácido, pero no a pH neutro o alcalino. Mantiene su actividad a temperatura ambiente, incluso después de nueve días y es activo contra Gram-positivos y Gram-negativos (Bacillus, Streptococcus, Staphylococcus, Sarcina, Pseudomonas, Escherichia y Serratia).
c) Bifidobacterium bifidum
Son utilizados en la producción de leches fermentadas conocidas como “con bifidus” y anteriormente como “bio”. Son bacterias anaerobias pertenecientes al género Bifidobacterium y constituyen la flora predominante de los niños alimentados con leche materna. Los resultados obtenidos hasta el momento muestran un efecto preventivo en la diarrea del lactante. Otros efectos encontrados con estos microorganismos están relacionados con la regulación del tránsito gastrointestinal y el estreñimiento en humanos. Además, en animales de experimentación las bifidobacterias pueden reducir la multiplicación de los virus y obstaculizan la infección por rotavirus.
d) Lactobacillus casei
Se puede encontrar en leches, vegetales y carnes fermentadas. Está presente en la boca y el intestino. Su nombre proviene de la palabra queso. La mayoría de los estudios que se hacen en relación a esta bacteria, van encaminados a evaluar su efecto beneficioso sobre el sistema de defensa del organismo (Figura 2).
 Figura 2. Microorganismo Lactobacillus.
Figura 2. Microorganismo Lactobacillus.
e) Lactobacillus plantarum
Produce distintos tipos de proteínas llamadas bacteriocinas con marcada actividad bactericida. Son generalmente activas frente a bacterias Gram-positivas. Su función parece estar orientada a la regulación del equilibrio de la microflora intestinal.
f) Lactobacillus acidophilus
La producción de peróxido de hidrógeno parece ser responsable del efecto antagónico frente a otras bacterias que presenta este lactobacilo. Además, secreta dos bacteriocinas: lactacina B y lactacina F, que tienen actividad bactericida, pero no proteolítica, hacia distintas bacterias. Se ha aislado otra sustancia proteica producida por Lactobacillus acidophilus, activa frente a microorganismos Gram-positivos y Gram- negativos, algunos de los cuales se han mostrado resistentes hacia la mayoría de antibióticos más comunes. Las sustancias aisladas en cultivos de L. Acidophilus con actividad antibiótica de interés terapéutico son la acidofilina, acidolina y lactocidina. La primera posee una actividad frente a bacterias patógenas (Salmonella, Shigella, Klebsiella, Pseudomonas y Staphylococcus). La lactocidina ejerce una acción antagonista preferentemente hacia las bacterias Gram-negativas.
g) Lactobacillus helveticus
Pertenece al grupo de los lactobacilos homofermentadores propiamente dichos, que son aquellos en los que la glucosa es fermentada por la Ruta de Embden-Meyerhoff, siendo el ácido láctico el producto final y exclusivo de dicho proceso. Este microorganismo se encuentra especialmente concentrado en algunos productos lácteos fermentados como la leche agria o ácida, en el queso Emmental y en otros quesos de pasta cocida. Es fuertemente tolerante al pH ácido, resistiendo altas concentraciones de ácidos (hasta 5% a pH 3,5 y hasta 11% a pH 5). Algunas cepas de este fermento producen determinadas bacteriocinas.
h) Lactobacillus reuteri
Está presente en la leche materna y se estudian sus posibles efectos de estimulación sobre las defensas inmunitarias. Se le atribuye la capacidad de inhibir la multiplicación de algunas bacterias patógenas.

Aplicación de los probióticos en patologías digestivas
La utilidad de los probióticos en Gastroenterología se aplica no sólo al tratamiento de las enfermedades, sino también a su prevención (Figura 3). El conocimiento actual relativo al uso de probióticos en diferentes enfermedades digestivas en las que existe una evidencia contrastada sobre su utilidad, son la intolerancia o malabsorción de lactosa, la diarrea aguda infecciosa y asociada al uso de antibióticos, úlcera gastroduodenal, síndrome de intestino irritable, enfermedad inflamatoria intestinal y el cáncer de colón.
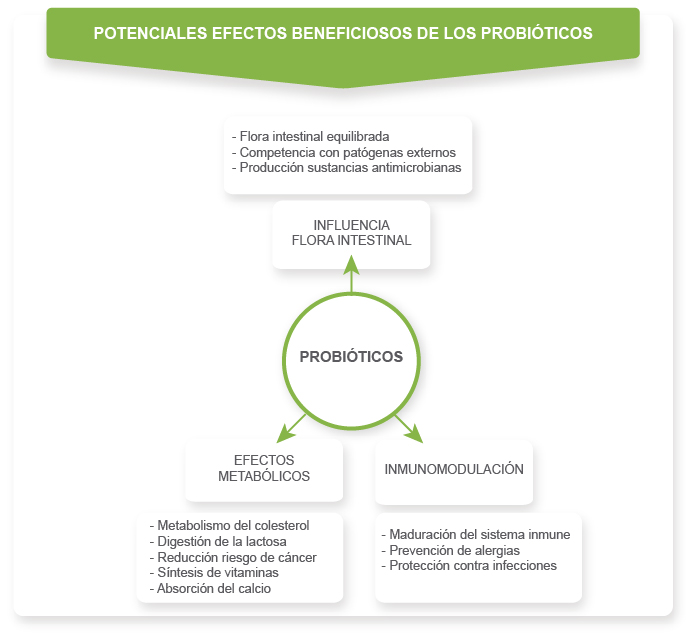 Figura 3. Potenciales efectos beneficiosos de los probióticos.
Figura 3. Potenciales efectos beneficiosos de los probióticos.
Intolerancia a la lactosa
El consumo de lácteos es la principal fuente de calcio alimentario. Dado que una ingesta insuficiente de calcio predispone a una disminución de la densidad mineral ósea y aumenta el riesgo de facturas, especialmente en ciertas situaciones como la menopausia, es muy importante recomendar el consumo de lácteos de forma regular. Sin embargo, una proporción muy importante de la población, que alcanza a un tercio de la personas entrevistadas en España, refieren síntomas de intolerancia a los lácteos, por lo que evitan su consumo. Los síntomas de intolerancia a los lácteos incluyen diarrea, flatulencia o dolor abdominal. Su aparición e intensidad está relacionada con la cantidad de lácteos consumida, siendo tanto más intensos cuanto mayor es la cantidad ingerida.El componente de los lácteos que provoca la intolerancia es la lactosa, que es el principal azúcar de los mismos. Para absorber la lactosa, en la superficie del epitelio intestinal se localiza el enzima lactasa (β-galactosidasa), que desdobla la molécula de lactosa en los monosacáridos glucosa y galactosa. Estos son absorbidos mediante un sistema activo saturable. Las personas que padecen malabsorción de la lactosa carecen de lactasa intestinal, o es insuficiente la actividad de esta enzima. En esta situación, cuando se ingiere lactosa, no se desdobla y llega sin absorberse al colon. Ello provoca, por un lado un efecto osmótico y, por otro, que la lactosa que alcanza anormalmente el colon sea hidrolizada por la flora, liberando productos como ácidos grasos de cadena corta (propiónico y butírico principalmente) y gases, como hidrógeno o metano entre otros. En consecuencia, el líquido arrastrado por la sobrecarga osmótica y los gases liberados por la fermentación de la lactosa en el colon, provocan la aparición de diarrea, con emisión de heces ácidas, flatulencia y dolor abdominal cólico.
Dada la importancia para la salud que tiene mantener el consumo de lácteos para evitar la descalcificación mineral ósea, se han diseñado distintas estrategias para restaurar la actividad de lactasa, que se encuentra disminuida o es nula en pacientes intolerantes a la lactosa. Puede sustituirse el consumo de lácteos por “leche de soja” de origen vegetal suplementada con calcio y vitamina D. También, puede restringirse el consumo de lácteos y, si éste es insuficiente, tomar suplementos de calcio y vitamina D. Además, puede probarse la tolerancia a lácteos que contengan menor cantidad de lactosa, ya que los síntomas de malabsorción se relacionan con la cantidad de lactosa ingerida. Una alternativa muy atractiva es restaurar la actividad lactásica perdida o insuficiente.
Las personas intolerantes a la lactosa refieren que el lácteo mejor tolerado es el yogur. Ello se debe a que el yogur contiene bacterias ácido-lácticas probióticas, en concreto Lactobacillus bulgaricus y Streptococcus thermophilus, que contienen el enzima lactasa. La lactasa de los lactobacilos del yogur consigue por un lado, hidrolizar la lactosa del propio yogur, con lo que su contenido en lactosa es bajo y, por otro, liberar la lactasa en el interior del intestino, lo que facilita la digestión de la lactosa presente en la luz intestinal. Además, este efecto beneficioso sobre la absorción de lactosa, se ve favorecido porque la ingesta de yogur se relaciona con un tránsito intestinal más lento que el que aparece con la ingesta de leche.
La eficacia y seguridad del efecto probiótico del consumo de yogur hace que éste se recomiende no sólo en la malabsorción primaria de lactosa, que es la forma más frecuente de malabsorción, sino también en otras situaciones en las que exista un déficit secundario de lactasa, como podría ser una gastroenteritis aguda infantil.
Diarrea aguda
La causa más frecuente de diarrea aguda es la gastroenteritis infecciosa. Este es un problema especialmente importante en ciertos grupos de población, como en la infancia, dada su frecuencia de aparición y la morbilidad que conlleva. En la infancia la causa más común de diarrea aguda infecciosa es la infección por rotavirus, que puede ser tratada eficazmente con la administración de ciertos probióticos, como lactobacilos y Saccharomyces.La amplia evidencia generada por los numerosos ensayos clínicos publicados, justifica que las guías clínicas sobre el tratamiento de la gastroenteritis aguda infantil recomienden la rehidratación como medida básica e inicial, indicando que puede considerarse el empleo de probióticos.
El papel de los probióticos en la gastroenteritis aguda del adulto ha sido menos estudiado que en niños, pero al igual que sucede con éstos, ciertos probióticos como Enterococcus faecium SF68 o Saccharomyces cerevisiae var. boulardii han demostrado su utilidad para reducir la duración de la diarrea aguda del adulto.
Otra causa frecuente de diarrea aguda se asocia a viajes a zonas menos desarrolladas, de riesgo para exhibir la diarrea del viajero. Este tipo de diarrea se debe a la infección por diversos agentes, como Shigella, Campylobacter, Salmonella, E. coli o parásitos. Aunque el curso clínico de la diarrea del viajero suele ser autolimitado, su aparición se asocia a una morbilidad remarcable. El uso de probióticos para prevenir la aparición de diarrea del viajero es objeto de controversia en la actualidad.
Diarrea asociada al uso de antibióticos
Cerca del 20% de personas que toman antibióticos pueden presentar diarrea como efecto adverso asociado. Teniendo en cuenta que hay una asociación con la administración de antibióticos tan usados como la amoxicilina, ampicilina, ácido clavulánico o clindamicina, entre otros, es fácil hacerse una idea de la magnitud del problema de la diarrea asociada al uso de antibióticos. La causa de esta diarrea se relaciona con una disbacteriosis o pérdida del equilibrio de la flora intestinal debida al efecto antibiótico. Ello provoca la reducción de la flora y favorece la proliferación de patógenos, entre los que cabe destacar el Clostridium difficile.Dada la relación entre los cambios en la flora y el desarrollo de diarrea asociada a antibióticos, se han desarrollado numerosos estudios para determinar si los probióticos pueden restablecer el equilibrio y mejorar la diarrea o acortar su duración. En este sentido, existen diversas evidencias que sugieren la efectividad de los probióticos en la prevención de la diarrea debida a antibióticos como eritromicina, clindamicina o ampilicina.
La utilidad de los probióticos en la prevención de la diarrea asociada a antibióticos ha sido documentada en todos los grupos de edad, tanto niños como ancianos, su eficacia parece estar relacionada con la cepa y la dosis administrada, y la tolerancia a los mismos parece ser buena en general. Contrasta con estos aspectos positivos, que no todas las cepas o combinaciones de probióticos son capaces de prevenir la diarrea por antibióticos.
Úlcera gastroduodenal (erradicación de H. pylori)
El descubrimiento del H. pylori ha supuesto un avance definitivo en el conocimiento de la fisiopatología y terapéutica de la úlcera gastroduodenal. Actualmente se reconoce la asociación epidemiológica y fisiopatológica entre la presencia gástrica de H. pylori y el desarrollo de úlcera gástrica y duodenal, hasta el punto que se recomienda erradicar H. pylori, siempre que esté presente, en todos los pacientes con úlcera gastroduodenal. Existen otras situaciones en la que se recomienda la erradicación de H. pylori como la duodenitis erosiva, linfoma MALT gástrico y gastrectomía por adenocarcinoma gástrico.Los probióticos se han utilizado en el tratamiento erradicador de H. pylori con dos objetivos diferentes, por un lado para intentar mejorar la eficacia erradicadora de los antibióticos y, por otro, para reducir la aparición de diarrea que complica el tratamiento, mejorando su tolerancia y adherencia.
Síndrome del intestino irritable
El síndrome del intestino irritable es un trastorno funcional digestivo muy prevalente, ya que puede alcanzar hasta el 20% de la población. Se caracteriza por la aparición de forma crónica -aunque no siempre continuada-, de síntomas digestivos como cambios en el hábito deposicional (en forma de diarrea o constipación, o la alternancia de ambos), dolor o disconfort abdominal, distensión, meteorismo, etc., sin una causa orgánica aparente. La causa del síndrome de intestino irritable no está completamente esclarecida, pero parece estar relacionada con mecanismos de hipersensibilidad visceral, o una excesiva percepción de los estímulos generados en la pared intestinal, y de una microinflamación local, que se caracteriza por un incremento en la celularidad mastocitaria y de los linfocitos de la lámina propia, y un aumento en la producción de los mediadores locales de inflamación.Dado que los probióticos tienen un efecto inmunomodulador y que pueden actuar sobre la motilidad intestinal y la sensibilidad visceral, se ha postulado que su uso puede ser beneficioso en el síndrome del intestino irritable.
Para conocer la utilidad de los probióticos en el tratamiento del síndrome del intestino irritable, se ha realizado un metaanálisis que analiza los resultados de 19 ensayos clínicos con 1650 pacientes. Dicho estudio demuestra que, de forma global, la administración de probióticos mejora a los pacientes más que el placebo. En cuanto a los síntomas que mejor responden al tratamiento probiótico son el dolor y el meteorismo. Este efecto beneficioso sobre los síntomas, se traduce en una mejora de la calidad de vida de los pacientes. Si bien esta información apoya el uso de los probióticos como tratamiento sintomático, no está totalmente establecido cuál es el probiótico más eficaz y a que dosis debe recomendarse.
Cáncer de colon
El cáncer colorrectal es uno de los tumores malignos más frecuentes en la población occidental. En su desarrollo se han implicado diversos factores epidemiológicos, como factores ambientales o el tipo de dieta. Un factor crucial en el desarrollo del cáncer colorrectal se relaciona con la flora intestinal y su capacidad de producir sustancias carcinogénicas. Por ello, se ha sugerido que la modificación de la flora intestinal podría influir en el desarrollo del cáncer colorrectal. En estudios observacionales epidemiológicos, se ha evidenciado que en áreas geográficas donde se consume gran cantidad de yogur o lácteos fermentados con Lactobacillus o Bifidobacterium, la incidencia de cáncer colorrectal es más baja. Además, algunos probióticos pueden inhibir el desarrollo de tumores de colon inducidos experimentalmente mediante administración de carcinógenos. El efecto preventivo o anti-carcinogénico de los probióticos puede estar relacionado con su efecto metabólico sobre la flora intestinal, reduciendo la concentración fecal de enzimas bacterianas carcinogénicas, reduciendo las bacterias putrefactivas carcinogénicas, estimulando la inmunidad del huésped, produciendo sustancias anticarcinogénicas o acidificando el medio intraluminal del colon.Existen pocos datos acerca de la magnitud de la eficacia de los probióticos en la prevención del cáncer colorrectal. En dos estudios en pacientes con cáncer colorrectal o pólipos de colon, se sugiere que la administración de L. rhamnosus GG o B. lactis Bb12 mejoran los biomarcadores de cáncer. En pacientes con antecedente de cáncer colorrectal resecado y sin la enfermedad, se ha observado que la administración de L. casei no modifica el desarrollo de nuevos tumores colorrectales, pero si éstos aparecen, tienen menos atipia en los pacientes que habían recibido el lactobacilo.
La administración de probióticos puede tener un efecto coadyuvante del tratamiento del cáncer colorrectal, al mejorar la tolerancia a la quimioterapia, como por ejemplo, con el fármaco 5-fluorouracilo, un quimioterápico utilizado comúnmente en el tratamiento del cáncer colorrectal y que con frecuencia provoca diarrea.
Guía de la World Gastroenterology Organization (WGO)
El interés que ha generado la administración de probióticos en diferentes patologías digestivas, las diferentes situaciones potencialmente aplicables, la diversidad de probióticos utilizables, la ausencia de uniformidad de criterios sobre dosificación, duración, etc. han promovido la creación de una guía práctica sobre el uso de probióticos, elaborada por la Organización Mundial de Gastroenterología (World Gastroenterology Organization, WGO), que fue publicada en el año 2008.La guía de la WGO es de gran utilidad, al aclarar una serie de dudas que aparecen cuando se utilizan los probióticos. Se establece que el efecto saludable de los probióticos es específico para cada cepa, de forma que los efectos conseguidos con una cepa no pueden extrapolarse a otras. Por otro lado, el vehículo o relleno de los productos con probióticos puede influir en su efecto, así algunos efectos pueden no reproducirse al modificar el vehículo. Identifica también unas características mínimas que deberían contener los productos con probióticos: especificar género, especie y cepa, contener bacterias vivas y especificar su número, asegurar una mínima variabilidad entre lotes, aconsejar las condiciones de almacenamiento, aconsejar la dosis recomendada, demostrar la inocuidad de los probióticos y su eficacia mediante estudios controlados en humanos.
La guía de la WGO establece las aplicaciones clínicas de los probióticos, que se se resumen a continuación:
- Cáncer de colon: Ee sugiere que preparaciones simbióticas de cepas probióticas y oligofructosa pueden disminuir la expresión de biomarcadores de cáncer colorrectal.
- Prevención de la diarrea aguda: L. rhamnosus GG, L. casei DN-114001 y S. cerevisiae var. Boulardii, son eficaces en situaciones específicas.
- Tratamiento de la diarrea aguda: Cepas de L. reuteri ATCC 55730, L. rhamnosus GG, L. casei DN-114001 y S. Cerevisiae var. boulardii reducen la gravedad y duración de la diarrea aguda infecciosa, especialmente la gastroenteritis viral en niños.
- Diarrea asociada a antibióticos: Existen evidencias a favor del empleo de L. rhamnosus GG y S. Cerevisiae var. boulardii en adultos y niños que reciben antibióticos. Se ha demostrado la eficacia de L. casei DN-114001 en la prevención de la diarrea por antibióticos en adultos hospitalizados.
- Erradicación de H. pylori: Varias cepas de lactobacilos y bifidobacterias reducen los efectos de la antibioticoterapia erradicadora y mejoran la adherencia al tratamiento. No parece que los probióticos solos, sin antibioticoterapia asociada, sean eficaces para erradicar H. pylori.
- Colitis ulcerosa: E. coli Nissle puede ser equivalente a la mesalazina para mantener la colitis ulcerosa en remisión. - Enfermedad de Crohn: No existe evidencia suficiente para argumentar que los probióticos son beneficiosos en la E. de Crohn.
- Síndrome del intestino irritable: Se sugiere que ciertos probióticos pueden mejorar los principales síntomas del síndrome del intestino irritable, como la distensión abdominal o la flatulencia. B. infantis 35624 puede, además, mejorar el dolor.
- Malabsorción de lactosa: Str. thermophilus y L. delbrueckii subsp. bulgaricus mejoran la digestión de la lactosa y alivian los síntomas de malabsorción.
- Enterocolitis necrotizante: Existe evidencia a favor del empleo de probióticos en recién nacidos prematuros, para reducir el riesgo de enterocolitis necrotizante.
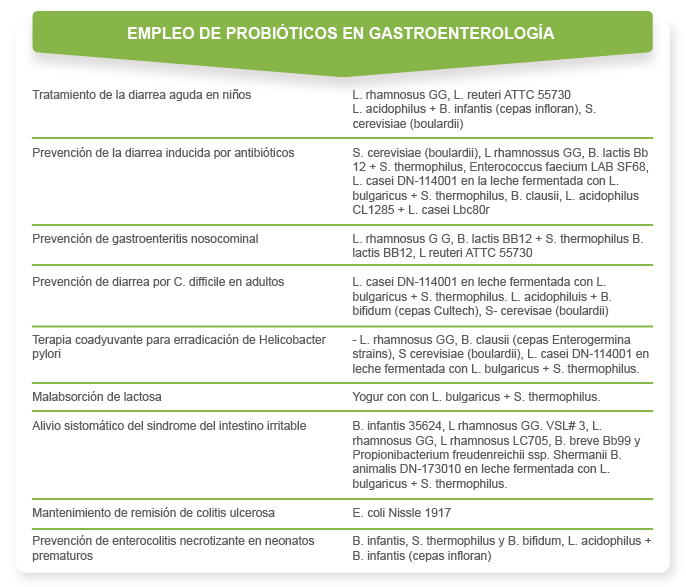 En la Tabla 3, aparecen ejemplos sobre el empleo de probióticos en gastroenterología. Fuente: Guarner. Hospital Universitario Vall d′ Hebron. Barcelona
En la Tabla 3, aparecen ejemplos sobre el empleo de probióticos en gastroenterología. Fuente: Guarner. Hospital Universitario Vall d′ Hebron. Barcelona
Seguridad de los probióticos
Los probióticos deben ser saludables e inocuos. Sin embargo, al ser microorganismos vivos, y por tanto, con potencial capacidad infecciosa o de producción de toxinas, obliga a establecer su perfil de seguridad. Aunque desde un punto de vista conceptual, al tratarse de microorganismos propios de la microbiota intestinal habitual comensal, no deberían causar problemas infecciosos, aunque se han descrito casos aislados de translocación en pacientes inmunosuprimidos o de bacteriemia y abscesos por lactobacilos, y de fungemia por Saccharomyces debida a contaminación de catéteres vasculares. Los efectos adversos atribuibles a los probióticos son muy inhabituales, teniendo en cuenta su elevado consumo, por lo que se suele considerar como seguro su empleo. Los probióticos pueden administrarse en forma de cápsulas u otra presentación con alto contenido en probióticos, o incorporados en la dieta como componente de los genéricamente denominados alimentos funcionales. Para asegurar la eficacia y seguridad de estos preparados, se han creado diferentes organizaciones encargadas de velar por su seguridad. Entre ellas destaca la Autoridad Europea en Seguridad Alimentaria (European Food Safety Authority, EFSA) y la Agencia Española de Seguridad Alimentaria y Nutrición (AESAN).Con objeto de establecer la seguridad del empleo de probióticos en humanos, el organismo europeo PROSAFE (the Product Safety Enforcement Forum of Europe) elaboró unas recomendaciones que incluyen determinar la taxonomía del probiótico mediante técnicas moleculares de análisis, evitar el uso de probióticos con reconocida virulencia o estudiar la colonización humana mediante ensayos clínicos controlados con placebo y doble ciego. Recomendaciones parecidas da la FAO/OMS, que además aconsejan normas de buena práctica de elaboración y etiquetado (descripción completa de los probióticos, número viable de ellos, beneficios para la salud, etc.). De cualquier manera, no existen hasta la fecha unos estándares comunes internacionales que evalúen la seguridad de los probióticos.
¿Sabías qué?


Bibliografía
- Calder PC, Kew S. The immune system: a target for functional foods. Br J Nutr 2002; 88:S165-S176.- Cunningham-Rundles S, Ahrn S, Abuav-Nussbaum R, Dnistrian A. Development of immunocompetence: role of micronutrients and microorganisms. Nutr Rev 2002; 60:S68-S72.
- Chandra RK. Nutrition and the immune system: an introduction. Am J Clin Nutr 1997; 66:460-63S.
- Chandra RK. Nutrition and the immune system from birth to old age. Eur J Clin Nutr 2002; 56 (Suppl 3): S73-6.
- Cummings JH, Antoine JM, Azpiroz F, Bourdet-Sicard R, Brandtzaeg P, Calder PC, Gibson GR, Guarner F, Isolauri E, Pannemans D, Shortt C, Tuijtelaars S, Watzl B. PASSCLAIM--gut health and immunity. Eur J Nutr. 2004 Jun;43 Suppl 2:118-73.
- Cani PD, and Delzenne NM. The role of the gut microbiota in energy metabolism and metabolic disease. Curr Pharm Des. 2009; 15: 1546-58.
- Eckburg PB, Bik EM, Bernstein CN, Purdom E, Dethlefsen L, Sargent M, Gill SR, Nelson KE, Relman DA. Diversity of the human intestinal microbial flora. Science 2005; 308: 1635-38.
- Egert M, de Graaf AA, Smidt H, de Vos WM, Venema K. Beyond diversity: functional microbiomics of the human colon. Trends Microbiol 2006; 14: 86-91.
- EFSA Panel on Dietetic Products Nutrition and Allergies (NDA), 2009. Scientific Opinion on the substantiation of health claims related to non characterised microorganisms pursuant to Article 13(1) of Regulation (EC) No 1924/2006. EFSA Journal, 7(9):1247, 64 pp.
- ESPGHAN Committee on Nutrition. Supplementation of Infant Formula with Probiotics and/or Prebiotics: A Systematic Review and Comment the ESPGHAN Committee on Nutrition. JPGN 2011; 52: 238–50.
- Ferguson A, Griffin GE. Nutrition and the immune system. En: Garrow JS, James WPT, Ralph A, editors. Human nutrition and dietetics. 10th ed. London: Churchill Livingstone; 2000. p. 747-64.
- Garrett WS, Gordon JI, Glimcher LH. Homeostasis and inflammation in the intestine. Cell 2010; 140: 859-70.
- Guarner F, Bourdet-Sicard R, Brandtzaeg P, Gill HS, McGuirk P, van Eden W, Versalovic J, Weinstock JV, Rook GA. Mechanisms of Disease: the hygiene hypothesis revisited. Nat Clin Pract Gastroenterol Hepatol 2006; 3: 275-84.
- Guarner F, Malagelada JR. Gut flora in health and disease. Lancet 2003; 361:512-19. - Hooper LV, Midtvedt T, Gordon JI. How host-microbial interactions shape the nutrient environment of the mammalian intestine. Annu Rev Nutr 2002; 22: 283-307.
- International Life Sciences Institute. ILSI Europe. FUFOSE: scientific concepts of functional foods in Europe. Consensus Document. Br J Nutr 1999; 81: 1-27.
- Marcos A, Nova E, Perdigón G, de Moreno A. Nutrición e Inmunidad: Nutrición y Salud Pública. Métodos, Bases Científicas y Aplicaciones. 2a edición. Capítulo 52. Serra Ll, Aranceta J, Mataix J, eds. MASSON S.A. Barcelona. 2006: 482-90.
- Mataix, J, de Pablo, M. Sistema de defensa y nutrición. En: Nutrición y alimentación. Ed. Ergon, Madrid. 2009:1715-65.
- Neish AS. Microbes in gastrointestinal health and disease. Gastroenterology 2009; 136: 65-80.
- Nova E, Montero A, Marcos A. Inmunonutrición: Longevidad. Tratado integral sobre la salud en la segunda mitad de la vida. Capitulo VII.33.5.: 617-27. Salvador-Carulla L, Cano-Sánchez A, Cabo-Soler JR, eds. Editorial Medica Panamericana, Madrid. 2004.
- Qin J, Li R, Raes J, Arumugam M, et al. A human gut microbial gene catalogue established metagenomic sequencing. Nature 2010; 464: 59-65
- Scrimshaw NS, SanGiovanni JP. Synergism of nutrition, infection and immunity: an overview. Am J Clin Nutr 1997; 66:464S-77S
- World Gastroenterology Organization (WGO). Guía práctica: probióticos y prebióticos.
http://www.worldgastroenterology.org/assets/downloads/es/pdf/guidelines/19_probiotic os_prebioticos_es.pdf
- Diario Oficial de la Unión Europea. REGLAMENTO (UE) N o 432/2012 DE LA COMISIÓN de 16 de mayo de 2012 por el que se establece una lista de declaraciones autorizadas de propiedades saludables de los alimentos distintas de las relativas a la reducción del riesgo de enfermedad y al desarrollo y la salud de los niños.
